Antibiotika Antibiotika - richtig verordnet und eingenommen ein Segen
Antibiotika haben ein schlechtes Image. Das kommt hauptsachlich daher, dass die hochwirksamen Medikamente zu sorglos eingesetzt wurden und immer noch werden. Die Zahl der antibiotikaresistenten Keime ist deshalb stark angestiegen. Was ist also zu beachten?
Von: Johannes von Creytz
Stand: 06.08.2024 |Bildnachweis
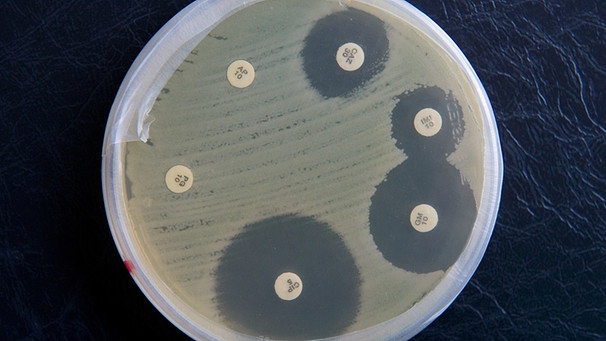
Ob bei Landwirten, bei Ärzten, oder Patienten - das Bewusstsein, dass Antibiotika nicht nur Wirkungen und Nebenwirkungen auf aktuelle Patienten haben, sondern auch die Gesundheit zukünftiger Empfänger bedrohen können, setzt sich nur langsam durch.
Expertin:

Dr. med. Béatrice Grabein, Fachärztin für Mikrobiologie, Virologie und Infektionsepidemiologie. Leiterin der Abteilung Klinische Mikrobiologie und Krankenhaushygiene am LMU Klinikum München
Bei schweren, durch Bakterien verursachten Infektionen von Organen ist der Einsatz von Antibiotika häufig das einzige Mittel zur Heilung. Ärzte wägen ab zwischen möglichen Nebenwirkungen der Antibiotika und drohenden Folgeschäden aus einer Infektion. Diese drohen besonders, wenn die Hirnhaut, Herzklappen oder andere Regionen lebenswichtiger Organe betroffen sind. Dasselbe gilt für Blutvergiftungen, weil sie systemisch den gesamten Kreislauf angreifen können. Körpereigene Heilungskräfte sind gegen derartige Infektionen häufig machtlos. Teils, weil die Bakterien sich schneller vermehren, als Immunzellen produziert werden können und teils weil das Immunsystem durch chronische Erkrankungen, Medikamente oder ein hohes Lebensalter geschwächt ist.
Der Text beruht auf einem Interview mit Dr. med. Béatrice Grabein, Fachärztin für Mikrobiologie, Virologie und Infektionsepidemiologie. Leiterin der Abteilung Klinische Mikrobiologie und Krankenhaushygiene am LMU Klinikum München
Antibiotika sind hochwirksame Medikamente, die dazu beigetragen haben, dass viele Infektionen, die früher potentiell tödlich waren, geheilt werden können. Die Kehrseite der Erfolgsgeschichte ist aber, dass sie damit vielerorts als Allheilmittel gesehen und zu häufig eingesetzt werden, was dazu führt, dass resistente Bakterien entstehen und sich verbreiten können.
Antibiotika sind ausschließlich gegen Bakterien wirksam. Das bedeutet: Bei rund 90 Prozent aller Erkältungskrankheiten können sie nichts ausrichten. Diese werden nämlich hauptsächlich von Viren verursacht.
Nur in Ausnahmefällen werden von Viren angegriffene Schleimhäute zusätzlich auch von schädlichen Bakterien besiedelt und geschädigt. Etwa weil die Funktion der Flimmerhärchen an den oberen Schleimhautzellen durch den Virenbefall so eingeschränkt ist, dass schädliche Bakterien nicht mehr raus befördert werden. Hier droht eine sogenannte "Superinfektion". "Super" steht in diesem Fall für die lateinische Übersetzung des Wortes "über". Es kommt also zu einer Infektion durch Bakterien „über“ der Virusinfektion. Die Aufgabe von Antibiotika bei Erkältungskrankheiten ist daher meist, Superinfektionen zu behandeln.
Abwägen - wann kann auf Antibiotika verzichtet werden?
Der Einsatz von alternativen Medikamenten, Naturheilmitteln oder das Vertrauen auf körpereigene Selbstheilungskräfte ist nicht nur eine Frage der Infektionsursache. Ein Verzicht auf Antibiotika sollte, genauso wie der Einsatz, immer mit Arzt oder Ärztin besprochen werden. Das Für und Wider von Antibiotika ist ein Abwägen zwischen einer ganzen Reihe von Faktoren.
"In vielen Fällen kann man die Wirkung der Selbstheilungskräfte abwarten und nur symptomatisch therapieren. Also durch Bettruhe, durch Anwendung von Wärme, reichlich Flüssigkeit und solchen Dingen. Wenn aber eine schwere Infektion vorliegt, hilft das Antibiotikum sicherlich, die Krankheit schneller und vielleicht auch mit weniger Spätfolgen zu überwinden."
Dr. med. Béatrice Grabein
Schnelltests gegen unnötige Verschreibungen
Im Zweifel können Arztpraxen testen, ob eher eine Virusinfektion oder eine bakterielle Infektion vorliegt. Schnelltests für den quantitativen Nachweis des C-reaktiven Proteins (CRP), wie sie zum Beispiel in Holland vorgeschrieben sind, bevor Ärzte dort ein Antibiotikum verschreiben dürfen, werden in Deutschland inzwischen auch von einigen Kassen bezahlt.
Werden die Tests jedoch in einem Labor durchgeführt, kann es ein bis zwei Tage dauern, bis das Ergebnis vorliegt. Häufig werden Rezepte für Antibiotika hierzulande immer noch auf Verdacht ausgestellt. Entweder, weil bei der Schwere der Erkrankung nicht auf das Laborergebnis gewartet werden kann, oder bei leichteren Infektionen, damit Patienten sich nach Bekanntwerden den erneuten Weg in die Praxis sparen, und direkt zur Apotheke gehen können.
Test mit dem Mikroskop ist ungeeignet
Eine Untersuchung mit dem Mikroskop, das ja in jeder Hausarztpraxis vorhanden ist, hilft bei der Bestimmung entzündungsauslösender Bakterien nicht. Erstens ähneln sich verschiedene Erreger im mikroskopischen Bild viel zu sehr und außerdem bedeutet ein bloßes Vorhandensein nicht, dass sie auch Auslöser der Erkrankung sind.
"Wir haben ja ein üppiges Mikrobiom, von dem wir besiedelt sind. Und diese Bakterien stellen sich im Mikroskop alle dar. Wenn ich jetzt bei einem Patienten, der eine Mandelentzündung hat, einen Rachen-Abstrich mache und lege den unter das Mikroskop, dann sehe ich da ganz viele Bakterien. Aber ich kann nicht erkennen, welches von denen jetzt die eitrige Angina verursacht hat. Es gibt aber zum Beispiel bei der eitrigen Angina Schelltests für die Praxis, die nachweisen können, ob es sich bei den Erregern um A-Streptokokken handelt oder nicht."
Dr. med. Béatrice Grabein
Bei der Einnahme ist es wichtig, genaue Anweisungen vom Arzt oder Apotheker zu haben und diese zu befolgen. Wichtig sind die genaue Dosierung und die vorgesehene Einnahmehäufigkeit pro Tag. Bei manchen Antibiotika ist der zeitliche Abstand zu den Mahlzeiten zu beachten.
Ungefähr 24 bis 48 Stunden nach der ersten Einnahme sollte eine spürbare Verbesserung eintreten. Ist das nicht der Fall, kann es sein, dass das Medikament nicht wirksam gegen die fraglichen Erreger ist. In diesem Fall sollte man noch einmal die Arztpraxis kontaktieren.
Auch wer Hautausschlag, Schwellungen, Muskel- und Sehnenschmerzen oder andere unerwünschte Reaktionen nach der Einnahme verspürt, sollte vor der weiteren Einnahme noch einmal Rücksprache mit seinem Arzt halten. Manche Patienten reagieren allergisch auf bestimmte Antibiotika. In der Regel steht dann eine Reihe von alternativen Präparaten zur Verfügung.
Antibiotika früher absetzen kann erlaubt sein
Wer das verschriebene Antibiotikum früher als verordnet absetzen will, weil Krankheitssymptome wie z.B. Fieber, Durchfall oder Schmerzen abgeklungen sind, sollte auch das nur nach einem Gespräch mit seinem Arzt tun.
"Wir wissen aus den Studien der letzten Jahre, dass wir kürzer behandeln dürfen – und sollen, als wir es früher getan haben. In vielen Therapien wird das ja auch schon umgesetzt, indem in den letzten Jahren die Packungsgrößen verschiedener Antibiotika kleiner geworden sind."
Dr. med. Béatrice Grabein
Grundsätzlich kann bei einer positiven Entwicklung des Krankheitsverlaufes ein früheres Absetzen von Antibiotika möglich sein. Die Behandlungsdauer ist aber nicht nur vom Abklingen der Symptome abhängig. In manchen Fällen sind Bakterienkulturen nur dezimiert worden und es befinden sich noch genügend Erreger für eine erneute Vermehrung im Körper. Im geschwächten Immunsystem können diese einen Rückfall auslösen.
"In der Medizin geht es immer darum, zwischen Nutzen und Risiko oder zwischen Nutzen und Schaden für den Patienten abzuwägen. Und wenn wir nicht sicher wissen, ob ein früheres Absetzen des Antibiotikums keinen Schaden anrichtet bei dem Patienten, dann sind wir zurückhaltender." Dr. med. Béatrice Grabein
Frühes Therapieende macht Bakterien nicht generell resistent
Die Aussage, dass ein zu frühes Absetzen von Antibiotika generell mehr resistente Bakterien erzeugt, als die Einnahme bis zum Schluss, ist laut Studien wissenschaftlich nicht haltbar. Englische Ärzte hatten belegt, dass Patienten während der Zeit einer Antibiotikatherapie ständig auch in Kontakt mit neuen natürlich vorhandenen Bakterienstämmen kommen. Diese könnten, je nach Art und Zeitpunkt der Aufnahme, auch nicht vollständig vom eingenommenen Medikament abgetötet werden. Mit ihren Studien belegten sie statistisch, dass Antibiotikatherapien immer resistenzbildend sein können. Egal, ob zu früh abgesetzt oder nicht. Bestimmte Bakterienstämme und Medikamente können aber Ausnahmen bilden.
Antibiotika nicht aufheben
Bleiben nach Beendigung einer Therapie Antibiotika übrig, sollte man diese in jedem Fall gleich entsorgen. Entweder, indem man sie in den Hausmüll gibt, oder noch besser, indem man sie in die Apotheke zurückbringt. Auf keinen Fall gehören Medikamente in den Ausguss oder in die Toilettenspülung. Und auch ein Aufbewahren "für alle Fälle" ist keine gute Idee. Antibiotika sollten immer nur dann eingenommen werden, wenn sie vom Arzt verordnet worden sind.
Eine gute Idee ist es hingegen, die Verpackung aufzuheben. Tritt nach kürzerer Zeit erneut eine Infektion auf, ist es für Ärzte hilfreich, zu wissen welche Antibiotika in den letzten Monaten eingenommen wurden.
Längere Therapie bei speziellen Bakterienstämmen
Manche Bakterienstämme entstehen aus Sporen, in denen sie vom Antibiotikum nicht erreicht werden können. Wird das Medikament zu früh abgesetzt, können aus den verbliebenen Sporen neue infektionstüchtige Bakterienzellen entstehen. Das Risiko für eine erneute Infektion im noch geschwächten Immunsystem ist dann erheblich.
Es gibt Antibiotika, die gezielt gegen bestimmte Bakterienstämme wirksam sind. Und es gibt Bakterienstämme, die vornehmlich für Infektionen an bestimmten Organen verantwortlich sind.
Bei einer Blasenentzündung z.B. handelt es sich häufig um den Erreger Escherichia coli, bei einer Lungenentzündung um Streptococcus pneumoniae. Entscheidend für die Wahl des Antibiotikums sind, neben Bakterienstamm und Infektionsherd, die Schwere der Erkrankung, die Empfindlichkeit oder Resistenz der Bakterien sowie auch die Lebensumstände des Patienten. Das sind in der Regel Alter, Vorerkrankungen, Allergien, und Aufenthaltsort.
Ein betagter Mann in einem Altenheim braucht unter Umständen ein anderes Medikament als eine junge Frau in ihrer Wohnung. Allein durch ihren Aufenthaltsort kommen die Patienten mit unterschiedlichen Bakterienstämmen in Berührung.
Das Wort Antibiotikum kommt aus dem Griechischen und bedeutet "gegen Leben". Damit umschreibt es eine Substanz, die Wachstum und Vermehrung lebender Mikroorganismen wie Bakterien verhindert. Leider unterscheiden Antibiotika dabei nicht zwischen nützlichen und krankmachenden Mikroorganismen. Am deutlichsten bekommen Patienten das in Form von Verdauungsproblemen zu spüren. Übelkeit, Völlegefühl und Durchfall, gehören zu den häufigsten Nebenwirkungen von Antibiotika. Die antibakterielle Wirkung der Medikamente bringt nämlich in den meisten Fällen das Gleichgewicht zwischen den Bakterienstämmen im Mikrobiom des Darmes durcheinander. Über eine Billion Mikroorganismen siedeln dort und helfen nicht nur bei der Verdauung. Mit von ihnen produzierten Botenstoffen tragen sie einen großen Teil zur Steuerung des menschlichen Stoffwechsels und Immunsystems bei. Ein Ungleichgewicht zwischen diesen teilweise noch nicht einmal bekannten Bakterienarten sorgt unter anderem auch für Störungen in der Verdauung.
"Es gibt Hinweise, dass Joghurt in Zusammenhang mit einer Antibiotikatherapie Abhilfe bringen kann. Das funktioniert aber nicht bei allen Menschen. Außerdem gibt es Antibiotika, die man nicht zusammen mit Joghurt oder Milchprodukten einnehmen sollte, wenn dann nur in einem entsprechenden zeitlichen Abstand. Aber gesunde Ernährung ist im Zusammenhang mit einer Antibiotikatherapie auf alle Fälle eine gute Idee."
Dr. med. Béatrice Grabein
Bei Antibiotika aus der Gruppe der Tetracycline, etwa Doxycylin und Fluorchinolone, wie Ciprofloxacin und Levofloxacin, kann es passieren, dass sich Bestandteile an das Kalzium aus den Milchprodukten haften und Flocken bilden. Der Körper kommt dann schlechter an den Wirkstoff heran. Im zeitlichen Abstand von ein bis zwei Stunden ist die Aufnahme von Milchprodukten aber meistens kein Problem. Auch Säfte aus Citrusfrüchten (z.B. Zitronen, Grapefruit) können die Wirkung von Antibiotika verringern. Auf Alkohol sollte während einer Antibiotikatherapie ganz verzichtet werden. Kopfschmerzen, Herzrhythmus-Störungen und Übelkeit bis hin zu Erbrechen sind noch die geringeren Folgen. Manche Antibiotika hemmen Enzyme, die eine wichtige Rolle beim Abbau von Alkohol im Körper spielen. Ohne diese Enzyme können giftige Zerfallsprodukte bis hin zu extrem leberschädigenden Molekülen entstehen.
Vorsicht ist auch bei der Empfängnisverhütung angebracht. Der Bundesverband der Frauenärzte warnt, dass Antibiotika aus der Gruppe der Penicilline, Cephalosporine und Tetracycline die Wirkung von Anti-Babypillen verringern können. Welche Lebensmittel oder Medikamente sich mit dem Medikament vertragen oder nicht, ist in jedem Fall auf dem Beipackzettel beschrieben. Im Zweifel kann man auch beim Arzt oder in der Apotheke nachfragen.
Antibiotika und Sonne
Nach der Einnahme von Antibiotika reagiert die Haut besonders empfindlich auf UV-A Strahlung aus dem Sonnenlicht. Wenn sich ein Aufenthalt mit direkter Sonneneinstrahlung nicht vermeiden lässt, sollte man sich auf alle Fälle mit Kleidung und Sonnencreme vor einem Sonnenbrand schützen.
Antibiotika in der Schwangerschaft
Besteht eine Schwangerschaft, sollten die Risiken einer Antibiotikatherapie sorgfältig mit dem Arzt abgewogen werden. Es gibt zwar Medikamente, die auch in der Schwangerschaft einsetzbar sind, aber auch die können Nebenwirkungen nach sich ziehen. Es ist in jedem Fall besser, das mit seinem Arzt zu besprechen, als sich die Informationen aus anonymen Internet-Foren zu holen.
Kinder und Antibiotika
Es gibt Antibiotika, die eine Zulassung für Kinder haben. Aber auch hier können unerwünschte Nebenwirkungen auftreten. Ausführlichere Informationen sollten beim Arzt eingeholt werden. Egal, ob es Fragen zu Gerüchten aus dem Internet sind oder zu Unverständlichem vom Beipackzettel. Gute Kinderärzte sind es gewohnt, auf die Sorgen von Eltern ihrer Patienten einzugehen.
Ein großes Problem ist die zunehmende Zahl multiresistenter Bakterien. Infiziert sich ein Patient, gibt es dann nur noch wenige Möglichkeiten zur Heilung. Eine Hoffnung von Patienten und Ärzten setzt auf sogenannte Bakteriophagen. Das sind Mikroorganismen aus der Familie der Viren, die Bakterien befallen und sie abtöten. Sie kommen hauptsächlich in Gewässern vor, in denen ausgedehnte Bakterienkulturen leben. Bakteriophagen wurden schon Anfang des 20. Jahrhunderts entdeckt, gerieten aber nach der Entdeckung von Penicillin in Vergessenheit. Einzig in Ländern des ehemaligen Ostblocks, wie Georgien, Rumänien oder Bulgarien wurde - in Ermangelung von Antibiotika - weiter an Bakteriophagen geforscht. Dort entwickelte Präparate mit Phagen sind in Deutschland mangels klinischer Studien aber noch nicht zulassungsfähig. Im regen Austausch mit Wissenschaftlern aus diesen Ländern erhoffen sich Mediziner zukünftig eine wirksame Waffe gegen multiresistente Bakterien. Die Herstellung von medizinischen Phagen ist allerdings sehr aufwändig, und die unterschiedlichen Phagen-Arten greifen nur sehr gezielt einzelne Erregerstämme an. In Deutschland hat die Therapie mit Bakteriophagen deshalb bisher nur ein experimentelles Stadium erreicht.